« Les pharmas vont ruiner l’assurance maladie ! »
Jean Hermesse, le secrétaire général des Mutualités Chrétiennes, en clôture de notre série sur les opioïdes.

Jean Hermesse rencontre de temps en temps les marketers de l’industrie pharmaceutique. Bientôt à la pension, le secrétaire général des Mutualités Chrétiennes (4,5 millions de membres) leur dit : « Combien d’entre vous ont comme objectif une rentabilité de moins de 7 % dans la vente de vos médicaments ? » Silence. « Vous savez qu’en Belgique, le budget des soins de santé augmente de 1,5 % par an ? On a un problème là. »
Médor a réuni 43 témoignages de consommateurs d’opioïdes. Cela nous permet de rentrer dans ce moment intime de la consultation entre médecin et patient. Vous avez lu ? Vous en retirez quoi ?
Jean Hermesse : Oui, j’ai lu ces témoignages, qui révèlent beaucoup de choses. Ce qui me frappe, même si c’est connu, c’est que le médicament crée de la dépendance, un mal être, des troubles du comportement, des crises de manque. La médecine devient iatrogène (« Se dit d’un trouble, d’une maladie provoqués par un acte médical ou par les médicaments, même en l’absence d’erreur du médecin. », merci Larousse). Le patient part d’un problème et termine avec un autre problème !
Comme avec les opioïdes.
Il faut être de bon compte : certains de vos témoins indiquent que, grâce à ces médicaments, ils ont pu dépasser la douleur. Mais le recours à ces médicaments est quand même rapide. Plus d’un million de consommateurs en Belgique pour le Tramadol, c’est énorme ! Alors qu’initialement, ces médicaments sont limités aux douleurs du cancer, ils sont utilisés dans beaucoup d’autres cas et bien au delà de ce qui devrait être prévu. Là, on a un gros souci.
Les indications sont pourtant claires et il y a un consensus sur le cadre de prescription. Ils sont inutiles ou peu utiles en cas de céphalées ou fibromyalgies, peu efficaces en cas de douleurs chroniques. Mais les prescriptions n’en tiennent pas compte.
C’est l’histoire classique du secteur pharmaceutique. C’est un secteur qui est avant tout privatisé, mené par des multinationales qui essaient de satisfaire l’appétit de leurs actionnaires. Dans le cas des opioïdes, je ne connais pas le prix de production mais ils ont rapporté gros. Ensuite, et vous l’avez mis en évidence, 20 à 25 % du budget d’un médicament serait consacré au marketing, à en croire la revue Fortune Magazine, qui est une source fiable dans le secteur. Ce marketing est colossal.
Les entreprises occupent tout le spectre du discours sur les opioïdes, et ce via les études scientifiques, associations, experts. En Europe, des associations « douleur » avec leurs entrées à l’Agence du Médicaments sont largement financées par les firmes, et la revue « Aïe » en France est financé par le seul Mundipharma.
Vous avez raison. Il y a des associations de patients qui, parce qu’elles ont peu de moyens, se laissent approcher par des firmes qui travaillent sur des maladies spécifiques. La LUSS (fédération francophone des associations de patients et de proches, Ndlr), que vous citez comme indépendante, est formée d’associations de patients multiples dont les sources de financement ne sont pas toujours claires. Vous avez aussi cité des exemples de professeurs qui ont des conflits d’intérêts. On a vu le scandale en Italie (lire ici). Les moyens d’influence pour amener à prescrire plus sont considérables… Aux USA, une revue de marketing est consacrée aux seuls médicaments. Et le marketing Direct to Consumer (DTC) y est autorisé. A un point tel où la firme paie l’essence du docteur s’il accepte d’écouter un boniment quand il fait le plein. En Europe, ce Direct to Consumer est interdit, mais il y a une grosse pression des USA pour l’autoriser, sous prétexte que l’on empêcherait ces sociétés d’augmenter ainsi leur chiffre d’affaires. Cela a été un des grands risques avec le TTIP (partenariat transatlantique de commerce et d’investissement, dont les négociations furent lancées en 2013 et arrêtées en 2016, Ndlr).
On abandonne le médecin généraliste, seul dans son cabinet. C’est confortable de dire qu’il faut une prise en charge multidisciplinaire, mais lui, il est seul face à une personne qui a mal…
Tout à fait d’accord avec vous. Et du coup ils prescrivent de trop ! Avec un effet négatif sur la santé publique. Cela crée beaucoup de problèmes sociaux. Le coût pour la société est énorme mais cela n’est jamais dit. Par exemple, le Belge avale 2,5 fois plus d’antibiotiques que le Hollandais ! Je ne connais pas les chiffres pour les anti-douleurs (en 2018, le Belge a consommé le double d’analgésiques des Hollandais, bons élèves de l’OCDE, Ndlr), mais quand j’explique aux médecins généralistes le constat de surprescription, la réponse est classique : « C’est ce que les patients me demandent et si ce n’est pas moi, ce sera le docteur voisin ». Refuser prend du temps. Je voudrais plus responsabiliser les prescripteurs, mais cela fait des années que je le demande.
Comment ?
Je vais me faire tuer : les responsabiliser financièrement. Si vous regardez le médecin généraliste, c’est le plus gros consommateur de soins. Il prescrit de la biologie clinique, des médicaments, de la radiologie, des soins infirmiers. La plume du médecin généraliste coûte cher. Or, le profil de prescription de chaque médecin est connu.
De manière générale, c’est un peu désolant, la manière dont on exploite les données récoltées. Nous avons une connaissance des profils des prescripteurs. On a la plus grande base de données médicales au monde. A propos des patients, on connait tout de A à Z, de la naissance au décès. L’âge, le lieu d’habitation, le statut social. Nous savons si la personne habite seule ou pas, quels médicaments elle a consommé, quelle intervention médicale elle a subi. C’est phénoménal et c’est bien protégé. Vous n’avez jamais entendu parler d’une fuite de ces données par les mutualités. Elles ne les utilisent qu’à des fins de remboursement ou à des fins statistiques, avec des données anonymisées.
Ces données sont exploitées pour le descriptif des profils de prescripteurs, mais cela s’arrête aux constats. On fait quoi après ?
Oui. On fait quoi après ?
Rien ou presque. Dans ces profils, on connait les « outliers », comme on dit. Ceux qui sont dans les 5 derniers pourcents ou le dernier décile d’une moyenne de prescription qui est déjà trop élevée. On leur dit : « Vous êtes parmi les plus ’gros’prescripteurs ». Mais est-ce suffisant pour changer leur pratique ? Non.
On pourrait les rendre responsables financièrement. La variation des pratiques médicales est tellement grande. Face à cette hétérogénéité, on peut se poser la question : qu’est-ce qui est encore EBM (« Evidence Based Medecine ») ? Il y a quand même des recommandations de bonne pratique qui, si elles étaient suivies, réduiraient ces consommations. Il faudrait un corps médical public, issu de l’Inami, chargé de rencontrer les collègues pour les sensibiliser et les former.
L’Inami ne mène pas ce travail ?
Il y avait l’équipe de Farmaka qui faisait ce boulot, mais elle a été liquidée par la ministre De Block. Aux Pays-Bas, vous avez une armée de médecins qui rencontrent leurs pairs, pour prodiguer des recommandations aux collègues. C’est efficace. Si on fait 50 millions d’euros d’économies sur un budget de 6 milliards et si on les injecte dans une stratégie de formation et d’information des médecins par les médecins, je vous garantis qu’en termes de retour sur investissement, ce sera bingo.
Faut-il réduire la liberté de prescription des opioïdes ?
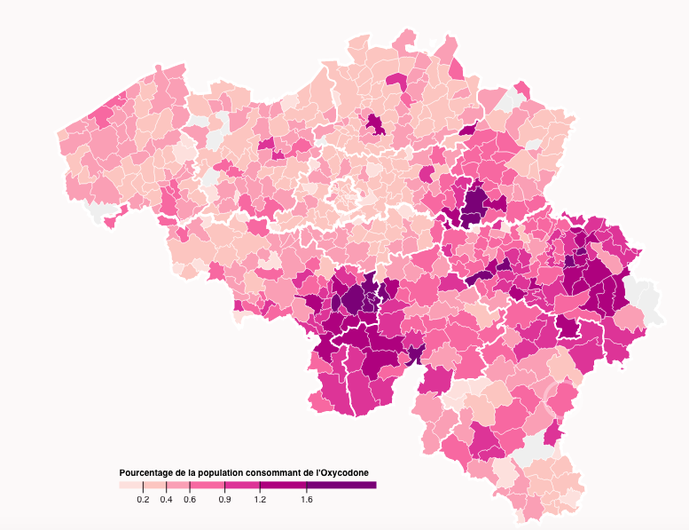
On pourrait les réinscrire au "chapitre 4" de la liste des spécialités pharmaceutiques remboursables (la prescription des médicaments de cette catégorie est restreinte et doit être approuvée par le médecin conseil, Ndlr). C’est une des formule possibles. Il faudrait que les constats amènent une réaction. Ce qui frappe, aussi, c’est votre carte, publiée en début d’enquête, qui montre de grands écarts dans la consommation d’opioïdes. Cette carte n’est-elle pas aussi un indicateur de pauvreté ? Qu’est-ce qui peut encore amener un sursaut de vie, à ces gens, si ce n’est un médoc qui fait oublier la misère ? Les personnes sont en souffrance sociale et je ne leur fais pas de reproches : ils ne voient pas de lumière au bout du tunnel.
Une étude de l’ULB appuie votre propos. Faut-il en venir à rembourser les soins type pleine conscience, yoga, méditation, suivi psychologique, réservés à la classe moyenne ?
Ma réponse va être nuancée. Les soins révèlent des problèmes sociaux qui sont médicalisés. Le yoga ne changera pas la situation. C’est tout le contexte social, l’éducation, un investissement de longue haleine qui permettra de toucher aux déterminants sociaux. Ce dont les gens ont besoin, c’est de vivre dans un milieu qui est porteur de sens, qui crée des liens, un milieu solidaire, aussi. Un milieu qui de lui-même produit de la santé. Il faut développer le concept de santé positive.
C’est-à-dire ?
On définit toujours la santé de manière négative : la santé est l’absence de maladie. L’OMS, par exemple, propose une définition d’un état de bien être que l’on atteint que quelques rares fois dans sa vie. Tout le reste du temps, nous ne serions pas en bonne santé. Ce qui veut dire que nous sommes tous des clients pour les soins de santé. De là l’idée venue des Pays Bas : la santé positive. Elle est un moyen, pas un but. Elle est d’abord la capacité à s’adapter aux changements quotidiens, qui sont d’ordre matériel, émotionnel, psychique. Si on développe cette capacité, on peut être en bonne santé toute sa vie.
Parce qu’on renonce, on modifie notre cadre, et on l’accepte pour correctement y évoluer ?
C’est cela. Cette capacité se décline en six dimensions. Je vous le montre.
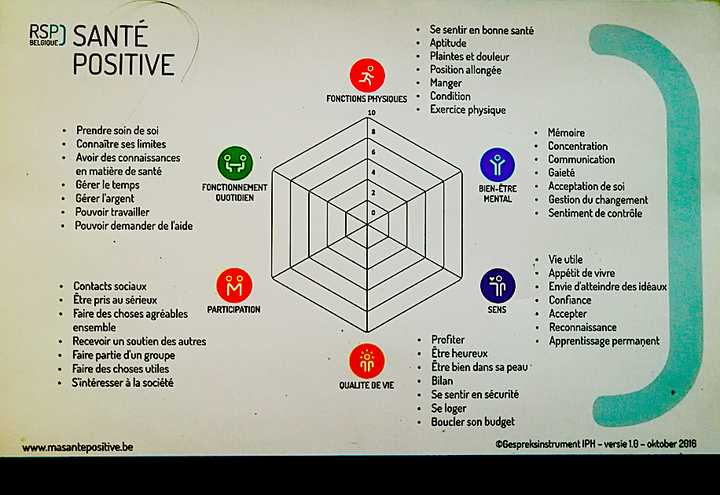

Le mal ne vient pas que du physique. Le regard influence la douleur, elle ne disparait pas mais peut devenir plus supportable parce que vous avez d’autres joies. On devrait pourvoir utiliser l’argent en redonnant du temps aux médecins généralistes pour l’acte intellectuel, avec des questions simples auxquelles tout le monde sait répondre. Ceci pour rendre aussi le pouvoir aux gens. Avez-vous un sens dans la vie, vous sentez-vous seuls ? Si une personne se sent seule, qu’est-ce qu’un généraliste a dans sa boite à outils ? Un antidépresseur. Mais c’est camoufler le mal. S’il pouvait dire au patient : où habites-tu ? Dans tel quartier ? OK, là, il y a une chorale, un club de marche, une association. Retisser du lien social, donc.
Ce regard plus holistique, c’est un peu la raison d’être des maisons médicales, non ?
Tout à fait. C’est tout ce qui n’est pas la médicalisation du problème. Si autour des écoles, on aménage les abords pour aller à pied ou à vélo, on produit de la santé sans le savoir. Je suis persuadé que même en diminuant le budget des soins de santé et en augmentant tous les autres secteurs, on créerait plus de santé. Mais vous avez ce décalage entre le temps et l’individu. Un bon aménagement du territoire a un l’impact de santé plus grand sur la population mais cela demande une vision à long terme. L’individu veut être soigné et tout de suite. Et l’industrie pharma développe aussi une vision à court terme, il faut que cela rapporte vite.
Vite et beaucoup ?
Oui. Je vois régulièrement des marketers des firmes pharmas parce qu’ils veulent que je donne le point de vue des mutualités. Je leur demande : « Il n’y a aucun d’entre vous qui a des targets de moins de 7 à 8 pourcents de croissance par an ? Cela n’existe pas ça chez vous ? » Ils se regardent. « Vous savez le budget des soins de santé augmente de 1,5 % par an. Il y a un problème là. » Si on continue comme ça au niveau des pharmas, on va ruiner l’assurance maladie.
Les centres de la douleur seraient-ils une part de la solution ? Leur accès est difficile, la file d’attente est longue. Faut-il les multiplier, développer les centres existants ? Mieux les financer ?
Leur approche multidisciplinaire est à encourager. Mais la première chose à faire, c’est le point. Je ne dis pas que les centres n’ont pas d’impact mais il faut en évaluer les résultats. Ce sont des gros investissements. Sont-ce les meilleurs ? Il y a peut-être des techniques plus efficaces que d’autres ? L’évaluation du patient, en mode « avant et après », devrait être systématisée.
Vous êtes sceptique pour l’avenir ?
Non mais je dis qu’aujourd’hui, on crée une politique de santé par l’offre et non en fonction des besoins.
Et ? Ne vaut-il pas mieux travailler l’offre qui définit la politique de santé ?
Il y a beaucoup de centres de cardiologie parce que la nomenclature est intéressante. En gros, c’est rentable. Alors on fait beaucoup d’interventions. Dans les hôpitaux, on évoque des services bénéficiaires et d’autres déficitaires. Pas déficitaires parce qu’on y travaille mal mais parce que la nomenclature est moins intéressante…
L’offre de soins est en partie organisée sur cette base de rentabilité. Dans les conseils d’administration des hôpitaux, des administrateurs sont des gérants. Ils pensent qu’une entreprise, pour survivre, doit croître. Mais pourquoi l’activité d’un hôpital doit-elle croître ? Les maladies n’augmentent pas à la même vitesse que le PIB tout de même ! Dans les centres de la douleur, on produit beaucoup de choses, on court tout le temps. On a un système qui pousse au productivisme. Le personnel court parce qu’on doit faire plus d’actes, mais sont-ils tous nécessaires ? Quand on voit votre carte, pourquoi y-a-t-il de telles différences ? Les Flamands ont-ils moins de douleurs que les Wallons ? Les différences épidémiologiques ne peuvent pas tout expliquer. Vous avez des écarts importants et on considère que la norme, ce sont les soins les plus élevés. Les autres n’en feraient pas assez…