Honoraires des médecins à l’hôpital : cet obscur objet de convoitise
Textes (CC BY-NC-ND) : Cédric Vallet
Publié le

Le coronavirus a agi comme le révélateur implacable des failles du financement des hôpitaux, endettés par milliards. Le financement à l’acte - via la rétrocession d’une partie des honoraires des médecins - est de plus en plus décrié. Suppléments d’honoraires incontrôlés et surprescription de soins en sont des effets pervers.
Cet article est la suite de l’enquête Hôpitaux : Soigner les chiffres parue dans le Médor #20
La clinique du Parc Léopold, intégrée au groupe Chirec, a laissé un souvenir amer à Jean-François, qui s’y est fait opérer de la cataracte il y a plus de cinq ans. Le chirurgien venait de terminer son ouvrage sur le premier œil. Une intervention bénigne. Il s’agissait alors de planifier la suite, l’opération du deuxième œil, prévue quelques jours plus tard. « Le médecin s’est alors rendu compte de quelque chose dans mon dossier et a demandé que je prenne une chambre individuelle pour le deuxième œil. Il me mettait devant le fait accompli. Je n’avais pas trop le choix. Sinon je pouvais aller me faire voir. »
Jean-François a accepté, « un peu contraint », malgré son statut « Omnio » lié à un handicap physique, de répondre positivement à la requête pressante de l’ophtalmologue. « On m’avait conseillé cet ophtalmo. Il m’avait dit qu’on verrait plus tard combien cela coûterait ; et je n’allais pas faire des démarches pour en trouver un autre alors que mon premier œil venait d’être opéré. »
La chambre, il n’a fait qu’y passer. Le temps d’enfiler sa blouse, de se rhabiller après vérification de l’un ou l’autre paramètre et de s’en aller. Ce court passage a eu d’importantes conséquences. « Ça a permis au médecin de demander des suppléments, et c’était pour ma pomme », déplore Jean-François.
La tendance d’une partie du corps médical à inciter les patients à choisir une chambre individuelle n’est plus un secret. « Oui, il arrive que des médecins n’acceptent des patients qu’à la condition que ces derniers consentent à prendre une chambre individuelle, reconnait Jacques De Toeuf, de l’association belge des syndicats médiaux (Absym). C’est un effet pervers de la loi. »
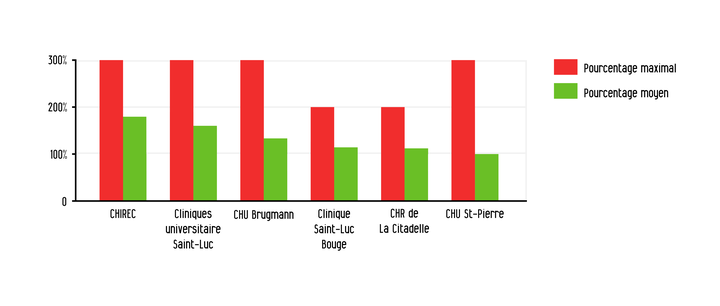
La loi, c’est celle du 27 décembre 2012. Elle a limité l’utilisation des suppléments d’honoraires aux seuls patients hospitalisés en chambre individuelle. Malgré cette restriction, les hôpitaux ont de plus en plus recours aux suppléments. Les mutuelles le serinent chaque année. Elles y ont intérêt car les produits d’assurance santé qu’elles proposent couvrent une partie de ces dépassements des tarifs Inami. Mais pour Jean Hermesse, ancien vice-président de la mutualité chrétienne, l’enjeu est sociétal. Les suppléments sont une pratique « archaïque, qui influe sur l’accès aux soins dans certains hôpitaux ».
Dans les établissements du groupe Chirec ou les cliniques universitaires Saint-Luc, des médecins n’y vont pas par le dos de la cuillère. Ils facturent leurs prestations jusqu’à 300 % du tarif conventionné. Mais la tendance touche aussi de nombreux hôpitaux publics comme le CHU Brugmann et ses 300 % de plafond ou le CHR de la Citadelle et son plafond de 200 %.
D’ailleurs, c’est bien simple, il n’existe aucune limite légale à ces suppléments qui génèrent une forme de tri des patients. Un « écrémage par le prix », selon les dires de Jean-Bernard Gillet, ancien directeur médical du CHU Brugmann. « Si un hôpital pratique des suppléments de 400 % dans les maternités, les gens modestes ne vont pas y aller. »
Des suppléments très opaques
Les effets indésirables des suppléments d’honoraires sont bien connus du grand public. Ce qui l’est moins, c’est l’utilisation précise qui est faite de ces suppléments et, de façon générale, des honoraires des médecins rétrocédés à l’hôpital.
Pour chaque acte médical posé, une partie des honoraires, dont les suppléments, rétribue le travail du médecin et une autre partie est « rétrocédée » à l’hôpital et intégrée au budget de l’établissement. Il s’agit du premier poste de financement des hôpitaux, devant le budget des moyens financiers (BMF) – distribué par l’Etat en fonction de l’activité (lire notre enquête à ce propos publiée dans le Médor #20). Selon l’étude de référence « Maha », réalisée chaque année par la banque Belfius, les honoraires – suppléments inclus - représentaient en 2018 40,9 % du budget des hôpitaux contre 36,1 % pour le BMF.
Mais lorsqu’on regarde le détail, hôpital par hôpital, « on ne sait pas quel type de coûts couvrent les honoraires. Est-ce que cela finance des frais de fonctionnement ? L’acte médical ? Il y a un manque de transparence », pointe Jean-Marc Laasman, directeur du service d’études de l’Union nationale des mutualités socialistes. On ne sait pas non plus quelle part des honoraires ou des suppléments revient au médecin et quelle part à l’hôpital.
Ce manque de transparence, les administrations aimeraient y remédier. « Nous n’avons pas encore en notre possession le détail entre les honoraires et les suppléments dans les comptes des hôpitaux. Mais cela devrait changer dès cette année », dit Annick Poncé au SPF Santé publique. « Grâce à ces chiffres clairs, il sera possible de mettre en place des régulations », ajoute Benoît Collin, administrateur général adjoint de l’Inami.
Dans certains hôpitaux, les suppléments d’honoraires sont au cœur même du système de financement. D’après des sources confidentielles que Médor a consultées, chaque médecin du Chirec génère, en moyenne, 150 000 euros de suppléments chaque année, hors consultation, contre environ 12 000 euros dans un hôpital comme Saint-Pierre.
Au Chirec, ces suppléments représentaient 29 % des honoraires rétrocédés aux établissements du groupe contre seulement 4 % pour le CHU Saint-Pierre, à l’autre extrême. Des chiffres qui reflètent une façon d’envisager les soins… assez différente.
Pour Jacques De Toeuf, les suppléments d’honoraires ne sont pas en soi un problème. « Beaucoup de médecins travaillent énormément, ils se forment à leurs frais et méritent une récompense financière. Mais il faut toujours que le patient soit au courant au préalable du détail du prix. Nous plaidons pour une transparence totale. Mais les gestionnaires d’hôpitaux n’en veulent pas car ils devraient dévoiler les montants qu’ils reçoivent via les honoraires et les suppléments. »
État de négociation permanente
Le taux de rétrocession des honoraires est l’objet d’intenses tractations, parfois tendues, entre le corps médical et les services financiers des établissements, à l’exception notable des hôpitaux universitaires qui salarient leurs médecins. « Au fil du temps, les gestionnaires ont commencé à se comporter comme si les honoraires leur appartenaient », dénonce Jacques De Toeuf. Pour Yves Smeets, directeur général de Santhea, fédération patronale d’institutions de soins en Wallonie et à Bruxelles, les « hôpitaux n’ont pas les moyens d’imposer de telles mesures sans l’accord des médecins ».
À quoi servent ces rétrocessions tant disputées ? Les termes de la loi sur les hôpitaux sont flous, voire contradictoires. D’un côté, l’article 154 stipule que les honoraires permettent de rémunérer le médecin, bien sûr, mais aussi de financer le personnel et les frais de fonctionnement liés à l’exécution de prestations médicales, à l’exception de ce qui est déjà financé par le budget des moyens financiers. Tout ce qui concerne la prise en charge des lits doit être couvert par l’Etat. Mais l’article suivant élargit les horizons. Les honoraires peuvent servir à « maintenir ou promouvoir l’activité médicale à l’hôpital », car les médecins profitent aussi d’une infrastructure, de services.
Entre ces deux articles de loi s’étend une zone grise, que décrit Didier Hoornaet, gestionnaire de la clinique Saint-Luc de Bouge : « Lorsque le médecin réalise des actes sur des patients hospitalisés, par exemple de la chirurgie en bloc opératoire, le bloc est supposé être couvert par le BMF. En pratique, les hôpitaux, pour être à l’équilibre, doivent prélever sur ce type d’honoraires, car les autres sources de financement (comme le BMF), sont parfois insuffisantes ».
C’est d’ailleurs l’un des crédos de Benoît Hallet, le directeur adjoint de l’Unessa, fédération patronale d’hôpitaux. Pour lui, réguler ou supprimer les suppléments d’honoraires devrait aller de pair avec « une compensation du sous-financement hospitalier. Car les suppléments servent à financer une série de postes sous-financés ».
Il arrive donc que des suppléments viennent combler des déficits structurels de l’hôpital. Ce fut le cas, par exemple, en 2018 à la Citadelle de Liège lorsque le conseil médical a fini par accepter que les 50 % de hausse des suppléments d’honoraires soient intégralement dirigés vers la case « recettes » de l’hôpital.
Les rétrocessions peuvent varier de 15 à 85 % en fonction de la spécialité voire de la notoriété du médecin. Le poids des médecins dans la négociation dépend aussi de leur poids financier, tributaire du tarif des prestations gravé dans une nomenclature assez vieillotte, en passe d’être réformée.
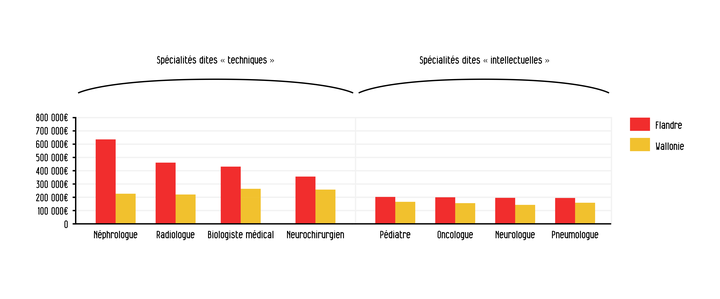
Les services de biologie clinique – les laboratoires d’analyse, notamment de sang - sont perçus comme la « vache à lait » de l’hôpital. Ces services finissent toujours en « positif » dans les comptes de résultats. Certaines spécialités considérées comme techniques - qui dépendent pour l’essentiel de machines - comme la radiologie ou la néphrologie génèrent bien plus de recettes que les spécialités dites « intellectuelles », comme la pédiatrie par exemple.
Les différences de revenus entre spécialités, qu’a relevé le centre fédéral d’expertise des soins de santé, font l’objet de débats réguliers. On sait qu’un néphrologue flamand gagne 636 284 euros bruts par an en moyenne contre 166 700 euros pour un pédiatre wallon. « Lorsque l’hôpital a un bon radiologue qui lui rapporte des centaines de milliers d’euros, ce radiologue a un meilleur pouvoir de négociation, c’est évident », résume un directeur d’hôpital préférant rester anonyme.
Embaucher du personnel. Investir dans du nouveau matériel. Certaines dépenses sont impossibles sans l’apport des médecins. « Les prélèvements sur les honoraires ne sont pas faits pour compenser le sous-financement de l’hôpital, insiste Philippe Devos, président de l’Absym, mais bien pour payer ce qui n’est pas couvert par le BMF. Et pourtant, en cas de déficit, les hôpitaux préfèrent prélever sur les suppléments d’honoraires plutôt qu’en augmentant, par exemple, les tarifs de la chambre individuelle. Cela permet de sauvegarder leur image. »
Vers la fin du financement à l’acte ?
Malgré ces rapports de force internes à l’hôpital, médecins et gestionnaires finissent généralement par se mettre d’accord, car ils ont un intérêt commun à multiplier les actes médicaux qui sont autant de rentrées d’argent. Plus un médecin produit d’actes, plus il renfloue les caisses de l’hôpital. Et c’est ce modèle de financement à l’acte qui est sur la sellette, encore plus depuis que le Covid-19 est passé par là. L’État fédéral a déjà déboursé deux milliards d’euros pour colmater les brèches énormes générées par le virus.
Au plus fort de la pandémie, les hôpitaux ont dû mettre un terme aux soins « non-urgents » pour se focaliser sur le Covid. « Nous avons interrompu 85 % de nos activités classiques », précise Paul d’Otreppe, directeur de la clinique Saint-Luc à Bouge et président de l’association belge des directeurs d’hôpitaux. Ce sont ces activités « classiques » qui génèrent les fameux honoraires. « Ce qui est inouï, c’est que nous avons perdu beaucoup d’argent alors que nous nous sommes mobilisés non-stop pendant la pandémie, détaille Philippe Leroy, directeur du CHU Saint-Pierre à Bruxelles. Le personnel a fait 30 000 heures supplémentaires en 3 mois. Autant qu’en trois ans. Nous avons fait plein de choses qui ne correspondaient pas à une entrée dans la nomenclature. »
Pas d’entrée dans la nomenclature, donc dans la classification des honoraires et des remboursements en fonction des spécialités : pas de remboursement de l’Inami et pas de recettes pour l’hôpital. Alors oui, au plus fort de la pandémie, l’Inami a bien improvisé des ajouts Covid dans la nomenclature, mais, selon Jean-Marc Laasman, ils n’ont pas suffi à coller à la réalité.
Dans cette réalité difficile, « la première ligne était occupée à sauver les meubles, sans que l’on sache vraiment la payer, alors que certains médecins spécialistes attendaient en faisant leur jardin », décrit Paul d’Otreppe. Les urgentistes, pneumologues, intensivistes ont été particulièrement mobilisés pendant la crise. Les infectiologues enchaînaient les heures alors mêmes qu’ils ne bénéficient pas d’un réel statut dans la nomenclature.
« C’est une faille systémique du financement de l’hôpital, pense Jean-Marc Laasman. C’est une aberration de financer des coûts fixes sur base du financement à l’acte. » Car lorsque les honoraires ne rentrent plus, c’est la trésorerie des hôpitaux qui vacille.
Le financement à l’acte compte de nombreux détracteurs. Ces derniers dénoncent la « surconsommation » médicale qui découle de ce système. « C’est un fort incitant à la multiplication des actes et des suppléments d’honoraires », ajoute le directeur des études des mutualités socialistes. Cette « surprescription » d’actes est estimée, à vue de nez, à 7 % par Paul d’Otreppe.
Le fait de lier le financement des hôpitaux au nombre d’actes médicaux produit des effets pervers potentiellement inquiétants, que décrit Jean-Bernard Gillet, ancien directeur médical du CHU Brugmann : « Si un médecin vous opère pour une appendicite et qu’il doit vous réopérer deux jours après, il sera payé deux fois. En grossissant un peu le trait on pourrait dire d’un patient que plus il est malade, plus le médecin et l’hôpital seront payés. Dans la plupart des pays européens, on fait plutôt le choix du forfait. L’hôpital reçoit une somme par épisode de prise en charge (par maladie et pas par nombre d’actes NDLR). C’est un autre modèle. »
À l’Inami, on a conscience de l’existence de ce problème. « Mais nous préférons l’aborder par le dialogue plutôt que par la confrontation frontale », précise Mickaël Daubie, directeur général du service des soins de santé. Le dialogue s’engage plus spécifiquement autour des variations géographiques « inexplicables » de la production d’actes.
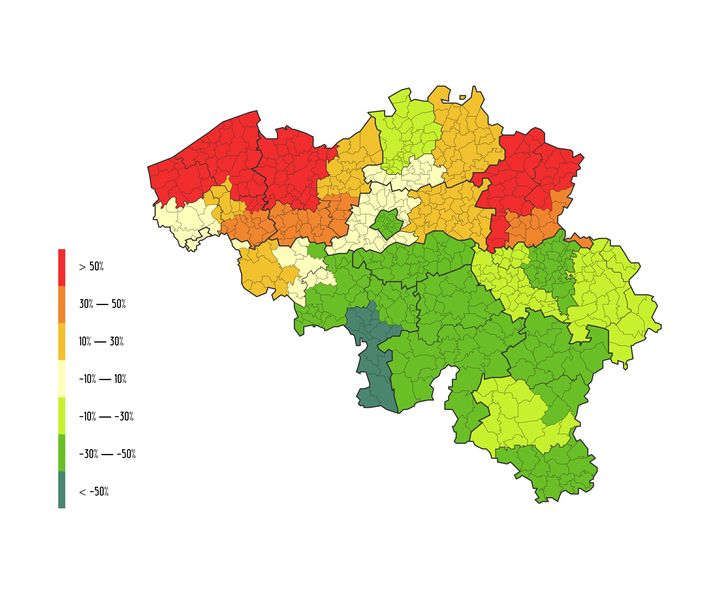
Pourquoi pose-t-on 50 % de prothèses de hanche en plus que la moyenne nationale dans l’arrondissement de Furnes, en Flandre occidentale ? Et pourquoi à Bruxelles, cette intervention a lieu dans de bien moindres proportions – 10 à 30 % en dessous de la moyenne nationale ? Même question pour le drainage de l’oreille moyenne. Là, c’est dans toute la Flandre, ou presque, que l’on procède à cette intervention davantage que la moyenne nationale (plus de 50 %), alors que la partie francophone recourt beaucoup moins au drainage que la moyenne nationale.
« Comment expliquer certaines différences géographiques hallucinantes ? ajoute Mickaël Daubie. Il existe peut-être des raisons qui nous échappent. C’est pourquoi nous entamons un dialogue. » La question sous-jacente étant : ces interventions correspondent-elles à des besoins réels de santé publique ou s’agit-il d’un moyen de faire rentrer des deniers dans les caisses ?
Certains acteurs du monde médical proposent de limiter le financement en intégrant dans le calcul des budgets hospitaliers des indicateurs de qualité de soins. L’administration rappelle l’importance de mieux « programmer l’offre » via le développement concret des fameux 25 réseaux hospitaliers. D’autres enfin, dont Paul d’Otreppe, militent pour étendre l’utilisation des forfaits.
Depuis 2019, 57 forfaits sont appliqués dans le cadre de soins hospitaliers à « basse variabilité », c’est-à-dire qui s’appliquent à des soins standardisables et peu complexes. Une avancée marginale au vu des centaines de diagnostics possibles à l’hôpital.Mais attention, prévient Benoît Hallet de l’Unessa, « il ne faut pas faire porter à la crise du Covid_19 ce qu’elle ne doit pas porter. Avec un système forfaitaire, le problème aurait été le même. Aucun forfait n’aurait été ‘’prévu’’ à l’avance mentionnant le Covid. »
Une chose est sûre, depuis la pandémie, les voix qui appellent à changer le système de financement des hôpitaux belges se font de plus en plus audibles. « Le modèle est inadapté, conclut Paul d’Otreppe. Il est hors de question d’accepter une deuxième fois ce qui s’est passé au printemps dernier. »